『2型糖尿病』というものは存在しない
2018年に スウェーデンのEmma Ahlqvist博士が発表した論文は,世界の糖尿病医学者に衝撃を与えました.
この論文は,スウェーデンのScania県で新たに糖尿病と診断されたすべての患者のデータベースをData-Driven Cluster解析という手法で分析したものです.
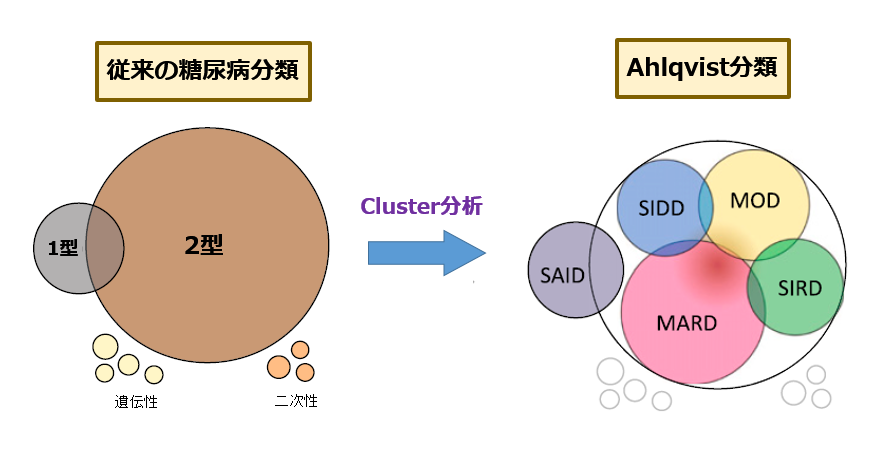
糖尿病を発症した時点での検査値の特徴を解析した結果から,従来『2型糖尿病』とひっくるめて呼ばれていた患者は,実は それぞれまったく違う4種類の病気に分けられることがわかったのです.
| Cluster2 | SIDD | 重度インスリン分泌不全糖尿病 |
| Cluster3 | SIRD | 重度インスリン抵抗性糖尿病 |
| Cluster4 | MOD | 軽度肥満性糖尿病 |
| Cluster5 | MARD | 軽度加齢性糖尿病 |
(注) Cluster 1:SAIDは従来の1型糖尿病に相当.
合併症が予測できる
これだけなら,単に病気の名前が変わるだけの話ですが,世界の糖尿病専門家がショックを受けたのは
それぞれのCluster(タイプ)によって,将来の合併症の種類・進行速度が異なる
という点です.
従来の糖尿病医学では,『糖尿病患者には合併症リスクがあるが,どの合併症がどれくらいの期間で発症するのかはまったく予測できない』,というのが『定説』でした. ただ血糖値・HbA1cは低いほどよい,したがって良好な血糖コントロールを保つ,これが唯一の合併症予防手段でした.
しかし,同じような血糖コントロール状態なのに,ある人は 長期間合併症にならず,別の人は あれよあれよと腎症が重症化していく,どうしてそのような差が出るのかはまったく不明でした.
ところがAhlqvist博士の分類で, SIRDの特徴を持つ人は,発症時点では一見症状は軽度に見えても,腎症悪化速度はもっとも速いことが確認されました.
SIRDは糖尿病ではない?
しかも この腎症が悪化しやすい SIRDの人の遺伝子を解析してみると,『糖尿病に関連する遺伝子』と呼ばれるものをまったく持っていなかったのです.
つまり,SIRDは『糖尿病の一種』ではなくて,『糖尿病ですらない,まったく別の病気』である可能性が高いのです. しかし,現在の医療では 他の2型糖尿病と区別されず 同じ治療法が適用されています.
とすれば,発症時点・初期診断時点の まだ症状が軽い内に,そのタイプに応じて 最適の治療を最初から行っておけば,合併症の発生を防止できることになります.
以上がAhlqvist博士の新説の概要です.
詳しくは 下記の記事から始まる連載記事を参照してください.
だが,[糖尿病発症] = [糖尿病診断時点]ではないはず
このブログを読んでおられる人は,ほとんど ご自身が2型糖尿病の人でしょう. そして 私もそうですが,おそらく皆様も 医師から 『あなたは糖尿病です』と告げられた時点よりもはるか以前から糖尿病になっていたはずだと心当たりがあるはずです.
つまり,医師が糖尿病だと宣告した時は,ほとんどの場合 糖尿病の真の発症時点ではないのです.糖尿病はそれよりもずっと前から始まっていたのです.短い人でも2,3年,長い人では10年以上たって はじめて糖尿病という診断が下っているはずです.
とすれば,本当の意味で糖尿病が始まった,まさにその時点で 上記のAhlqvist分類によって区別できるのでしょうか?
それとも 最初は区別できないが,ある程度糖尿病が進行した時点で判別できるようになるのでしょうか?
もし本当にごく初期,つまり健康診断で『あなたは糖尿病予備軍です』と警告された時点で判別できるのであれば,その時点では症状は非常に軽いのですから,本格的に糖尿病になる前に『治療』してしまえる可能性がみえてきます.
この疑問に答えてもらえそうな論文を highbloodglucose様から紹介していただきました.今月 Natureに掲載されたばかりの 最新の論文です.
まだ糖尿病と診断されたわけではないが,しかし 糖尿病リスクが高い,すなわち予備軍と判定された人を対象に Ahlqvist博士と同様のCluster解析を行ったものです.
果たして この段階で,明瞭にいくつかのClusterに分かれているのでしょうか?
またそうだったとして,それは Ahlqvist分類に対応しているのでしょうか?
この論文をじっくりと読み解いてみます.
[2]に続く




コメント
>『あなたは糖尿病です』と告げられた時点よりもはるか以前から糖尿病になっていたはず
健康診断や別件での検査で血糖値が高い事は分かっていましたが、糖尿病と診断されたことがありませんでした。
意を決して、自ら糖尿病であると判断して、専門医を訪ねたのですが、その時は既に糖質を控えていたこともあり、ぎりぎりのところでセーフでした。
ただ、結果に納得がいかないのでOGTTをお願いして、糖尿病の確定診断に至りました。
医者が大丈夫だと言っているものを自ら志願して糖尿病と診断させる患者って考えてみれば変な患者ですが、要するに確定診断が下される随分前から自覚していたと言う事です。
糖質制限後に改善した夜間の大量の寝汗や逆流性食道炎、夕食後の異様なだるさと眠気等の症状を考えると、その症状が出始めた数年前(最長10年くらいかも)から糖尿病だったのだと言う事が分かります。
ただ、そう言う慢性的な症状は「加齢」のせいなどと考えてしまいがちで、「病気」であることに気づきにくく、改善して初めて、病状の一つだったのだと分かります。
もっと早くに気がつけば良いのですが、多くの健康な(だと思っている)人も実はもっと元気でいられる人が多いのではないかと思います。
現在 糖尿病の診断基準は,空腹時血糖値とHbA1cだけですが,これでは 病理学的には完全に糖尿病なのに『正常』と判定してしまう,【診断遅れ】が防げません.
結果,本人が「どうもおかしい」と思っていても,その間に糖尿病が進行してしまいます.
これを患者の責任だけに転嫁するのは酷でしょう. 糖尿病を初期の内に治療すれば,寛解率は高くなるのですから,医療保険財政を考えても,食後高血糖の検出に力を注ぐべきです.そうすれば,投薬も不要で ただ食生活を含めたLifeStyle改善だけですむはずです.
陰謀論には組しませんが,現状は『糖尿病が悪化するのを待って投薬する』と言われても仕方がないでしょう.
お医者さんですら、食後の血糖値よりもHbA1cだけを見て「問題なし」と判断する方もおられますね。逆に戸惑ってしまいます。
「食べたものによるから」と説明されたりしますが、それを深く調べようとはしないですね。
> HbA1cだけを見て「問題なし」と判断する
それが「どうせ患者は無知なのだから わかりやすい一つの数字だけで説明しておけば十分」と考えているだけならいいのですが,本当にそう信じていたら 医師としては問題ですね.
かつて学会で,若手医師が『HbA1cの数値が同じでも,(変動の少ない)いいHbA1cと,(変動の大きい)悪いHbA1cがある』と発言したところ,満座の会場で,『お前は馬鹿だ,HbA1cの数値が同じなら,病態は同じで いいも悪いもない』と罵倒した学会重鎮がいたようです. 10年前のことですが,かつては学会自体がそうだったのです,